Воспаление поджелудочной железы может иметь массу причин, начиная от образа жизни и заканчивая врожденными патологиями. Этот орган участвует в процессе пищеварения, синтезируя необходимые ферменты. При наличии воспалительного процесса нарушается пищеварение в целом, что сопровождается рядом характерных симптомов и признаков.
Этиология заболевания
Такое заболевание как панкреатит, сопровождающееся воспалительным процессом острой или хронической формы, развивается под воздействием множества причин. Самыми распространенными факторами, которые могут провоцировать повышенную нагрузку на поджелудочную железу, являются:
- Особенности питания – употребление в пищу большого количества жирной и жареной пищи, для расщепления которой требуется в несколько раз больше ферментов, чем может синтезировать железа. Переедание и питание в ночное время суток оказывает повышенную нагрузку на орган, что приводит к развитию патологий.
- Неконтролируемое употребление медикаментов – лекарства, если принимать их без обусловленной необходимости, оказывают раздражающее воздействие на весь пищеварительный тракт. Поджелудочная железа выходит из строя, что сопровождается острыми болевыми ощущениями.
- Хронический алкоголизм – этанол при расщеплении образует ряд токсических веществ, которые пагубно воздействую на работу поджелудочной железы и печени. Именно люди, злоупотребляющие алкоголем, находятся в зоне риска или уже имеют панкреатит.
- Травмы левого подреберья в результате сильного удара, падения, что приводит к нарушению целостности органа – несмотря на то, что поджелудочная железа достаточно удалена от поверхности брюшной полости, некоторые травмы могут провоцировать разрыв крупных сосудов, питающих орган, что вызывает развитие острого воспалительного процесса.
- Сосудистые заболевания, при которых нарушается естественный кровоток к поджелудочной железе.
- Частая и продолжительная интоксикация организма, возникающая при контактах с бытовой и промышленной химией.
- Врожденные патологии органа, которые могут передаваться по наследству (болезнь Иценко-Кушинга).
Воспалительный процесс может развиваться на фоне прогрессирующих в организме заболеваний:
- печеночная недостаточность и цирроз,
- желчекаменная болезнь,
- холецистит,
- гастрит и язвенная болезнь желудка,
- сахарный диабет,
- аутоиммунные расстройства, угнетающие работоспособность поджелудочной железы.

В группу риска попадают люди, которые злоупотребляют алкоголем, страдают ожирением, ведут малоподвижный образ жизни, а также питаются фаст-фудом.
Особенности развития патологии
Первые симптомы, указывающие на наличие воспалительного процесса в органе, длительное время могут оставаться без внимания. Это обусловлено активизацией компенсаторных функций, а также запусков процессов естественной регенерации.
Если патогенное воздействие на орган продолжается в былой мере, работа поджелудочной железы нарушается в большей степени. Это сказывается на процессе переваривания пищи, что вызывает расстройство пищеварительного тракта. При отсутствии комплексного лечения и изменения образа жизни, есть вероятность, что заболевание перейдет в хроническую форму. В таком случае всю оставшуюся жизнь придется придерживаться строжайшей диеты, а также принимать специальные медикаменты.
Формы патологии
В зависимости от симптомов, а также степени поражения органа выделяют две формы патологии:
- Острая – сопровождается сильными приступами боли в левом подреберье, тошнотой и рвотой. Указывает на первичное поражение поджелудочной железы.
- Хроническая – симптоматика менее выражена, однако проявляется гораздо чаще и практически не поддается лечению.
В свою очередь хроническая форма панкреатита бывает:
- бессимптомная,
- болевая,
- псевдоопухолевая,
- рецидивирующая.
Первичное заболевание сопровождается панкреатическим приступом, для которого характерны острые болевые ощущения. При отсутствии комплексного лечения заболевание прогрессирует, что опасно переходом его в хроническую стадию.
Клиника острой формы
Первым признаком воспаления поджелудочной железы является острая боль в месте локализации органа. Спастическая, колющая, режущая и опоясывающая боль локализуется в левом подреберье, но распространяется на все туловище. Боль усиливается при движении. Единственным положением тела, при котором состояние больного улучшается – это поза эмбриона, лежа на левом боку с поджатыми к груди коленями.
По мере прогрессирования приступа проявляются такие симптомы:
- Тошнота, которая сопровождается рвотой. При этом обильная рвота лишь на несколько часов приносит желаемое облегчение. Нарастают признаки обезвоживания в виде сухости кожных покровов, зуда слизистых оболочек.
- Повышение температуры тела – один из немногих симптомов, которые могут проявляться еще до приступа панкреатита.
- Слабость и отсутствие аппетита, сонливость.
- Бледность кожных покровов.
- Диарея, а также болезненные ощущения в кишечнике.

Первые симптомы острой формы панкреатита проявляются преимущественно после употребления пищи через 30-40 минут. Далее симптомы присоединяются с учетом индивидуальных особенностей организма.
Симптомы хронической формы
Хроническая форма панкреатита указывает на то, что в поджелудочной железе человека происходят патологические процессы постоянно. Организм постепенно адаптируется к новым условиям функционирования, поэтому болевые ощущения выражены не так сильно. Для хронического панкреатита характерны такие симптомы:
- Потеря массы тела – развивается по причине невозможности полноценного расщепления пищи в желудке, что делает невозможным дальнейший процесс всасывания полезных веществ. В результате даже при обильном питании развивается патологическая худоба.
- Жидкий стул и частая диарея, связанная с особенностями питания – поскольку пища не может полноценно измельчаться и обрабатываться желудком, то на кишечник возлагается тройная нагрузка. Это приводит к нарушению завершающего этапа пищеварения. Крупные кусочки пищи раздражают слизистую оболочку кишечника, вызывая диарею.
- Отвращение от жирной пищи, острая реакция на запахи пищи, что может сопровождаться рвотой.
- Периодическая тяжесть в желудке и ноющие боли в левом подреберье.
Опасность хронической формы панкреатита в том, что он длительное время может протекать в бессимптомной форме. Человек годами не догадывается что болен и требует комплексного лечения.
Диагностика
Поскольку острая форма панкреатита «богата» на клинические проявления, поставить первичный диагноз можно по симптомам. Хронический панкреатит определяется в ходе комплексной диагностики. В обоих случаях пациент с подозрением на воспалительный процесс в поджелудочной железе должен быть обследован с помощью таких диагностических процедур:
- Анализ крови – показывает наличие воспалительного процесса (лейкоцитоз), а также повышение уровня глюкозы в крови. Амилаза, трипсин и липаза увеличиваются в несколько раз. в половину повышается уровень билирубина.
- Пальпация левого подреберья – отмечается увеличение объема органа, проявляется острая простреливающая боль при малейшем надавливании.
- УЗИ органа – определяется увеличение органа, смещение его контура и эхогенности.
- Рентгенография – показывает размеры и расположение органа относительно других органов брюшной полости, помогает выявить наличие кист, новообразований и паразитарных инвазий.
- Лапароскопия – предполагает введение в брюшную полость эндоскопа, с помощью которого удается рассмотреть орган максимально близко, определить очаги поражения, а также выбрать наиболее оптимальный метод лечения.
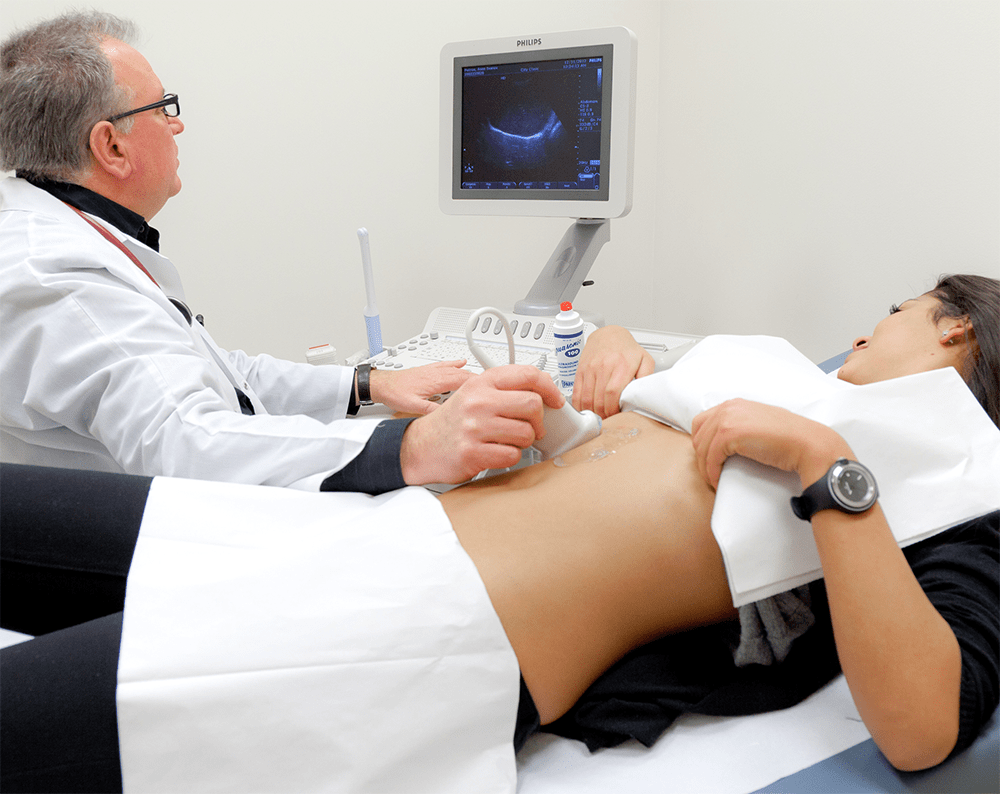
Поводом для проведения комплексного исследования является выраженная клиническая картина.
Особенности лечения
Как показывает практика, лечение панкреатита подчиняется трем правилам:
- Голод – отсутствие питания в первые несколько дней после развития приступа позволит снизить нагрузку на орган.
- Холод – прикладывание холодной грелки к левому подреберью поможет снизить воспалительный процесс посредствам сужения просвета сосудов.
- Покой – полное отсутствие стресса, полноценный сон и отдых позволят нормализовать общее самочувствие в кратчайшие сроки.
Естественно, без медикаментов побороть воспалительный процесс полностью невозможно, а соблюдение строгой диеты и отказ от алкогольных напитков поможет запустить естественные процессы регенерации.
Медикаментозная терапия
Могут назначаться такие медикаменты, как:
- Спазмолитики (Но-Шпа, Спазган, Папаверин) – способствует купированию спазма гладкой мускулатуры пищеварительной системы, что снизит болезненные ощущения при остром приступе панкреатита.
- Ферменты (Панкреатин, Аллохол, Креон) – способствуют снижению нагрузки на поджелудочную железу, а также помогают поддерживать привычный процесс пищеварения.
- Препараты, подавляющие секрецию желудочного сока (Омепразол, Фамотидин) – снижают раздражение слизистой оболочки желудка.
Медикаменты имеют некоторые противопоказания и особенности применения, поэтому их прием следует выполнять согласно рекомендациям доктора. Самолечение может спровоцировать развитие ряда побочных реакций.
Фитотерапия
В том случае, когда использование традиционных медикаментов невозможно, терапию проводят с помощью фито-препаратов, которые созданы на основе натурального сырья. Их преимуществом является отсутствие противопоказаний и побочных реакций, однако положительное воздействие на поджелудочную железу в лечении панкреатита научно не доказано.
В лечении могут использоваться такие рецепты:
- Отвар ромашки и мяты – на стакан кипятка берут по 1 чайной ложке ромашки и мяты, запаривают в термосе 3-4 часа. Пьют вместо чая мелкими глотками, но часто.
- Противовоспалительный сбор – на 1 л кипятка берут по 1 столовой ложке зверобоя и тысячелистника и 1 чайную ложку ромашки. Варят на водяной бане 5-7 минут, после чего дают остыть. Принимают по 1 чайной ложке 3-5 раз в день.
Использование фито-рецептов можно только с разрешения доктора. Воспаление поджелудочной железы должно лечиться комплексно.
Минеральные воды
Минеральные воды, обогащенные микро и макроэлементами, положительно влияют не только на весь организм, но и на работу поджелудочной железы. С помощью обильного питья можно снизить проявление воспалительного процесса, устранить отечность, а также укрепить местный иммунитет.
Самым распространенными водами, которые показаны при панкреатите, являются Боржоми и Ессентуки. Выбор той или иной щелочной воды зависит от формы заболевания и индивидуальных особенностей пищеварительного тракта.

Перед употреблением воду обязательно подогревают до температуры тела. Если она содержит газ, необходимо предварительно его выпустить, чтобы не спровоцировать раздражение слизистой оболочки желудка.
Роль диеты в лечении патологии
Питание – это основа в процессе лечения. Только точное соблюдение диеты позволит облегчить тяжелое течение заболевания. Рекомендовано придерживаться таких принципов:
- Употреблять пищу маленькими порциями, но часто (не менее 6 раз в день).
- Отказаться от продуктов, которые стимулируют дополнительную выработку ферментов.
- Из методов тепловой обработки выбирать только запекание в духовке и варку.
Мясо используют только нежирных сортов: курица, кролик, индейка. Фаст-фуд, алкоголь, сладкие кондитерские изделия и сдоба категорически запрещены.
Возможные осложнения
Поскольку воспалительный процесс поджелудочной железы при отсутствии комплексного лечения может прогрессировать, высока вероятность таких осложнений:
- Деструктивные процессы в органе, что приведет к появлению новообразований.
- Раздражение слизистой оболочки желудка и кишечника, что приведет к гастриту и язвенной болезни.
- Диарея и боли в животе станут привычными спутниками жизни.
Проще вылечить острую форму заболевания. Если панкреатит хронический, человек вынужден получать лечение всю оставшуюся жизнь.
Меры профилактики
Предупредить воспаление поджелудочной железы позволят такие профилактические меры:
- Соблюдение правил рационального питания с преобладанием белковых продуктов, овощей и фруктов.
- Отказ от вредных привычек и алкоголя.
- Контролирование употребления сладких блюд, отказ от газированных напитков.
- Употребление в день не менее 2 л воды.
- Активный образ жизни.
Как показывает практика, физические нагрузки, так же как и соблюдение диеты, очень важны в терапии и профилактике панкреатита. Дозированные нагрузки помогают усилить общий кровоток, что ускоряет обменные процессы.
Лечением заболевания должен заниматься только доктор, поскольку воспалительный процесс может иметь массу причин. Воздействуя на первопричину, можно притормозить деструктивные процессы, а также добиться снижения воспаления органа. Медикаментозная терапия будет безрезультатной, если человек не соблюдает диету и игнорирует рекомендации доктора.