Почечная недостаточность — болезнь, при которой орган теряет способность поддерживать гомеостаз, контролировать концентрацию в средах кислот, солей и азотистых продуктов метаболизма. Возникают условия для формирования множества патологий: гипертонической болезни, анемии, авитаминоза и прочих. Снижение функции почек постепенно приводит самоотравлению организма. Чаще встречается у женщин, но тяжелее протекает у мужчин.
Что представляет собой ОПН и насколько часто встречается?
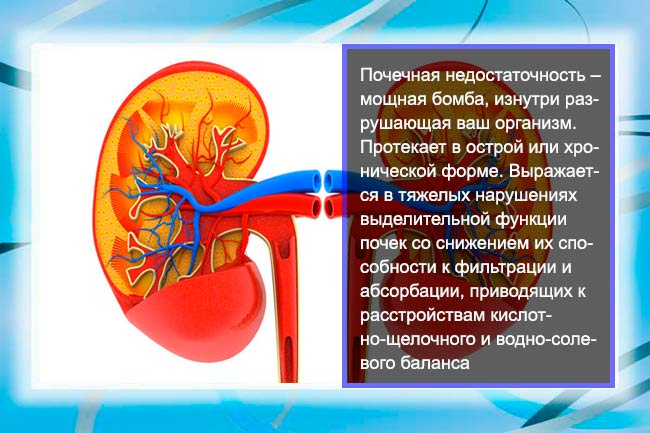
Острая почечная недостаточность — состояние, появляющееся из-за быстрой утраты почечным аппаратом собственных функций, обусловленное гипоксией клеток с последующим повреждением канальцев и отеком ткани. В патогенезе отмечается нарушение водно-электролитного баланса, ацидоз и снижение выделения воды с растворенными в ней веществами. Тяжесть симптоматики определяется глубиной структурного поражения органа, возрастом человека и скоростью течения самой патологии.
Распространенность ОПН в последнее время растет, данное явление связано с увеличением числа хирургических вмешательств в условиях искусственного кровообращения, трансплантаций донорских органов, чрезмерным использованием нефротоксичных препаратов при лечении тех или иных заболеваний.
Может отмечаться возникновение острой почечной недостаточности у ребенка от четырех месяцев до трех лет и являться частью такого полиэтиологического расстройства, как гемолитико – уремический синдром. Патология часто заканчивается инвалидностью или летальным исходом.
Что касается структуры распространенности, то можно выделить основные три категории:
- 60% всех случаев формирования ОПН обусловлены операцией или травмой,
- 40% развивается в стационарных условиях при неадекватном лечении болезни,
- 1—2% приходится на беременных женщин.
Каковы причины острой почечной недостаточности?
ОПН – это патология, которая требует слаженности работы медицинского персонала и его высокой квалификации. Для полного купирования тяжелого состояния больного врач обязан в короткие сроки не только оказать первую помощь, но и определить причину его развития.
Этиология ОПН включает следующее:
- шок при острой кровопотере, ярко выраженном болевом синдроме, сильной эндогенной интоксикации организма, сепсисе и прочих состояниях,
- отравление ядами через укусы насекомых или прием химических веществ, лекарственных средств в больших дозировках,
- наличие инфекции, вызывающей такие заболевания, как ГЛПС (геморрагическая лихорадка с почечным синдромом), лептоспироз, острый пиелонефрит,
- аутоиммунные расстройства (острый гломерулонефрит),
- мочекаменная болезнь, при которой произошла закупорка мочеточника,
- нарушение кровоснабжение вследствие тромбоза или эмболии питающего сосуда.
Кроме того, существует ряд факторов риска, увеличивающих вероятность развития заболевания, сюда можно отнести:

- пожилой возраст,
- неправильное, несбалансированное питание,
- наличие эндокринных расстройств, например, сахарного диабета,
- малоподвижный образ жизни,
- курение, чрезмерное употребление алкогольных напитков, наркоманию,
- появление заболеваний сердечно-сосудистой системы: атеросклероз, гипертония, хроническая сердечная недостаточность,
- гепаторенальный синдром.
Очень мало случаев, когда на развитие патологии влияет лишь один этиологический фактор, обычно их два-три, и все необходимо по мере возможности устранить.
Клиническая картина и стадии ОПН
Тяжесть и скорость течения болезни зависит в первую очередь от состояния организма пациента, сопутствующих патологий, но обычно все клинические проявления имеют свою определенную последовательность развития.
Острая почечная недостаточность проходит основные четыре стадии:

- преданурическую или начальную,
- олигоанурическую,
- полиурическую,
- восстановительную.
При начальной стадии отмечаются такие клинические изменения, как:
- снижение объема выделяемой мочи до 500 мл/сут,
- уменьшение аппетита,
- слабость,
- тошнота, однократная рвота, не приносящая облегчения,
- заторможенность, сонливость,
- увеличение частоты сердечных сокращений,
- повышение уровня артериального давления,
- изменение в лабораторных показателях в виде увеличения концентрации мочевины, креатинина, снижения уровня электролитов в биохимическом анализе крови.
При олигоанурической фазе признаки почечной недостаточности таковы:
- снижение суточного диуреза прогрессирует, объем выделяемой мочи составляет 150–300 мл/сут,
- появляется отечность тканей конечностей, лица, реже – отек легких,
- выраженность симптомов интоксикации растет, отмечается нарушение сознания в виде ступора, сопора,
- лабораторные показатели далеки от нормы, цвет мочи приобретает красный оттенок за счет разрушенных эритроцитов,
- систолическое и диастолическое артериальное давление достигает очень высоких цифр (210/120, 190/110 мм рт. ст.),
- тахикардия сохраняется, возможно нарушение сердечного ритма.
Полиурическая стадия проявляется следующим образом:

- объем выделяемой мочи достигает 2–3 литров, так как почка пытается постепенно восстановить функциональную активность, но многие нефроны повреждены,
- артериальное давление снижается,
- пациент вялый, жалуется на головокружение и слабость,
- в анализах крови наблюдается гипокалиемия, гипомагниемия,
- отеки постепенно исчезают.
В фазу восстановления организм возвращается в привычный рабочий ритм, системы органов функционируют адекватно, однако, пациент должен пройти программу реабилитации.
Течение терминальной стадии
Если больному не оказали первую врачебную помощь или пациенту было назначено некорректное лечение в стационарных условиях, вместо восстановительной стадии наступает терминальная.
Для последней фазы развития острой почечной недостаточности характерны следующие клинические признаки:

- одышка вплоть до удушья,
- продуктивный кашель на фоне отека легких,
- выделение вязкой, пенистой мокроты розового цвета за счет примеси крови,
- появление внутреннего кровотечения в полые органы: желудок, кишечник, мочевой пузырь,
- полное нарушение сознания, кома,
- произвольное сокращение мышц конечностей (судороги),
- изменение сердечного ритма, фибрилляция предсердий, желудочков.
Вероятность летального исхода достигает 90–100%, лечебными мероприятиями можно лишь облегчить состояние человека.
Хроническая форма
Хроническая почечная недостаточность (ХПН) – заболевание, при котором в связи со склеротическими изменениями ткани угнетается способность поддерживать гомеостаз и качественный состав сред организма. По сравнению с острой формой для ХПН характерно медленное прогрессирование и необратимость структурных изменений, постепенное снижение функциональной активности. Чаще встречается у взрослых, пожилых людей.

Что приводит к развитию ХПН?
Причин появления хронической формы заболевания гораздо больше, они медленно оказывают влияние на чашечно-лоханочную систему почек, поражают мелкие структуры.
К этиологическим факторам, приводящим в итоге к ХПН, можно отнести:
- патологии, связанные со структурным поражением клубочков (гломерулонефрит),
- заболевания, обусловленные преимущественным разрушением канальцев (пиелонефрит),
- различные аутоиммунные расстройства (васкулиты, системная красная волчанка, периартериит),
- метаболические изменения: сахарный диабет, амилоидоз,
- врожденные аномалии развития мочевыделительной системы,
- структурные и функциональные нарушения сосудов, неадекватное кровоснабжение тканей,
- мочекаменная болезнь,
- гепаторенальный синдром – тяжелое поражение печени с постепенным вовлечением почек,
- рост злокачественных новообразований (рак).
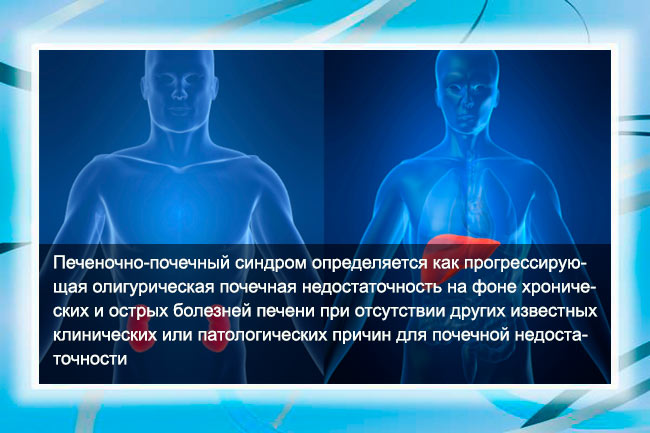
В некоторых источниках основной причиной указывается цирроз печени, однако, подобные утверждения некорректны. Данную болезнь можно указывать лишь как фактор риска, приводящий в итоге к печеночно-почечному синдрому.
Почему возникает хроническая форма недостаточности?
Этиопатогенез ХПН сложен и разнообразен, но включает в себя несколько основных звеньев:
- снижение клубочковой фильтрации крови, поступающей из общего русла в почки,
- уменьшение способности концентрировать мочу: в почечных канальцах не происходит реабсорбция (обратное всасывание) необходимых микроэлементов и воды,
- продукты метаболизма не выводятся из организма, а накапливаются в крови, уровень мочевины и подобных химических веществ повышается,
- при грубых нарушениях фильтрации в моче появляются молекулы белка, эритроциты,
- изменяется водно-электролитный баланс, активный и пассивный транспорт в клетках замедляется,
- происходит самоотравление организма, на которое в первую очередь реагирует головной мозг.

Когда исчерпываются все компенсаторные и регулярные механизмы, другие системы органов начинают также неправильно функционировать, повышается артериальное давление, увеличивается ЧСС, частота дыхания, возникает болевой синдром.
Виды ХПН и их классификация
Согласно МКБ 10 ХПН шифруется как N18. Существует множество классификаций хронической почечной недостаточности, в клинической медицине используется деление заболевания по Н. Попову и Г. Маждракову на две стадии:
- латентную,
- стадию клинико-лабораторных проявлений.
Последняя стадия, в свою очередь, делится на две степени:
- компенсации, когда организм пытается восстановить гомеостаз самостоятельно,
- декомпенсации, при которой все компенсаторные механизмы истощаются.
Как любое хроническое заболевание имеет две фазы:

- обострения,
- ремиссии.
При латентном течении пациент не предъявляет жалоб, его беспокоят лишь первичные заболевания, например, хронический пиелонефрит, гломерулонефрит, гипертоническая болезнь.
Когда наступает стадия клинико-лабораторных проявлений, клиническая картина состоит из нескольких специфических и неспецифических синдромов, описанных в таблице.
| Синдром | Симптомы |
| Астенический | Снижение остроты слуха |
| Слабость | |
| Утомляемость | |
| Сонливость | |
| Дистрофический | Уменьшение массы тела |
| Повышенная сухость кожных покровов | |
| Зуд кожи | |
| Атрофия скелетной мускулатуры | |
| Желудочно-кишечный | Снижение или полное отсутствие аппетита |
| Нарушение стула: запоры, поносы | |
| Воспаление слизистой оболочки органов: гастрит, колит и прочие заболевания | |
| Горечь во рту | |
| Нарушение всасывания питательных веществ | |
| Снижение работы печени | |
| Сердечно-сосудистый | Повышение артериального давления |
| Увеличение частоты сердечных сокращений | |
| Одышка | |
| Боли, напоминающие стенокардию | |
| Нарушение ритма сердца | |
| Отек легких | |
| Анемически-геморрагический | Кожные геморрагии |
| Внутренние кровотечения | |
| Анемия | |
| Костно-суставной | Боли в крупных и мелких суставах |
| Снижение подвижности в конечностях | |
| Мочевой | Появление в моче форменных элементов крови |
| Протеинурия | |
| Олигоурия или анурия |
К неврологической симптоматике можно дополнительно отнести головные боли, снижение памяти, психозы, появление галлюцинаций, бреда.
При гепаторенальном синдроме есть некоторые особенности в клинической картине, так как здесь на первый план выходят симптомы цирроза печени или гепатоза:
- показатели артериального давления понижаются,
- определяется асцит – накопление свободной жидкости в брюшной полости,
- пальцы рук и ног деформированы, приобретают форму барабанных палочек,
- наблюдаются боли в области печени и селезенки, границы данных органов расширены.
Симптомы и лечение почечной недостаточности тесно связаны между собой. Опираясь на выявленную клиническую картину, доктор способен быстро выявить патологию и в короткие сроки назначить адекватную терапию.
Осложнения
Запущенное заболевание грозит формированием более тяжелых последствий. К основным осложнениям острой и хронической почечной недостаточности можно отнести:
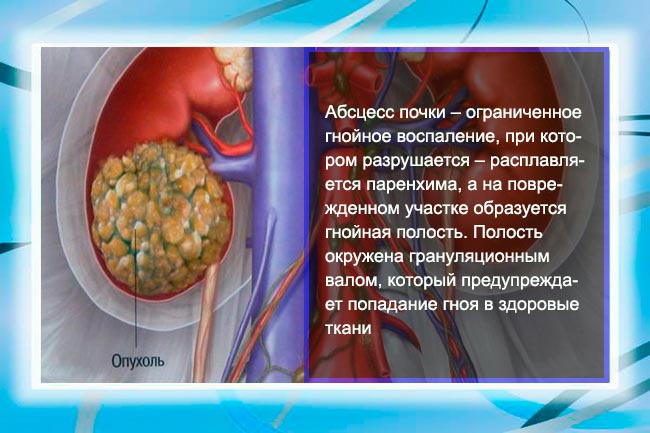
- присоединение условно-патогенной или патогенной микрофлоры с последующим абсцедированием тканей,
- отек легких, мозга, накопление жидкости в брюшной или перикардиальной полости,
- остановка сердца, дыхания за счет снижения или повышения уровня кальция, калия, магния,
- печеночная недостаточность,
- уменьшение объема циркулирующей крови.
ВАЖНО! Все перечисленное способно привести к смерти, если не назначить вовремя диагностику и необходимые лечебные мероприятия.
Как выявить почечную недостаточность?
Первым этапом диагностики становится сбор анамнеза заболевания, жизни пациента, общий осмотр. Врач должен обратить внимание на жалобы, возможные симптомы почечной недостаточности, аускультативные изменения со стороны сердца: приглушенность тонов, появление систолического шума.
Второй, основной этап включает расшифровку лабораторных показателей. Больной должен сдать общий и биохимический анализ крови, общий анализ мочи. Критериями для постановки диагноза становятся:
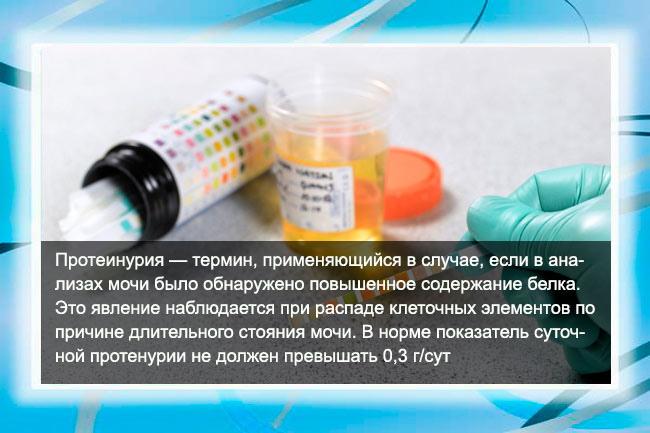
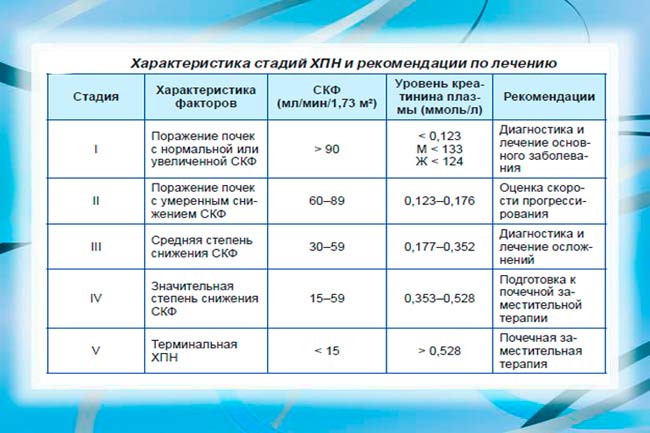
- снижение скорости клубочковой фильтрации (СКФ) до 60 мл/мин/1,73 м2,
- протеинурия,
- изменения в осадке мочи, появление лейкоцитов, эритроцитов,
- повышение концентрации креатинина и мочевины в крови, снижение уровня альбуминов,
- уменьшение количества электролитов во внутренних средах.
Третий этап – инструментальное обследование. Наибольшей информативностью обладают:
- УЗИ почек,
- рентгенография с контрастированием органа,
- пункция с последующей биопсией,
- магниторезонансная и компьютерная томография.

Все перечисленные методы позволяют определить пораженные участки мочевыделительной системы, выявить основную причину развития болезни, а также провести дифференциальную диагностику.
Лечение
Терапия изначально проводится в условиях стационара, далее при появлении положительной динамики больного выписывают и наблюдают в амбулатории по месту жительства. Лечение делится на несколько направлений:
- медикаментозная терапия (консервативная),
- народными средствами,
- назначение диеты,
- хирургическое вмешательство (пересадка органа).
Операция показана лишь тем больным, у кого почки уже практически не функционируют, а организм не может существовать без плазмафереза и гемодиализа.
Консервативное
Терапия занимает длительный период, ее основной задачей является полное или частичное восстановление гомеостаза. Консервативное лечение почечной недостаточности включает:
- коррекцию водно-электролитного баланса,
- нормализацию азотистого обмена,
- снижение показателей артериального давления.
Для устранения ацидоза, улучшения трофики тканей и работы органов показано внутривенное капельное введение солевых растворов (калия, кальция, магния). В дальнейшем врачи рекомендуют пить комплексные витамины, содержащие перечисленные микроэлементы.
Для выведения аммиака, мочевины из организма проводятся следующие мероприятия:
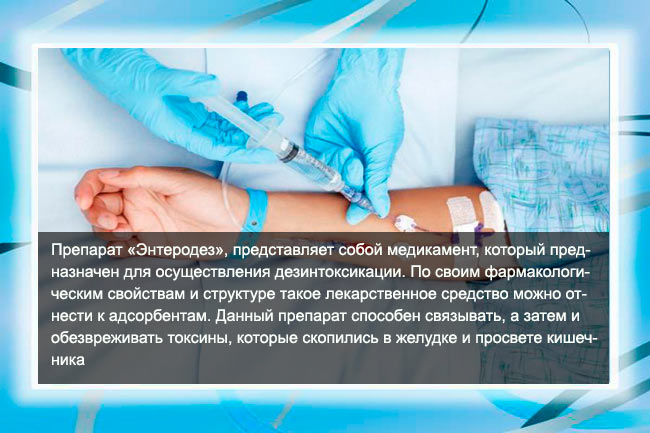
- Внутривенно вводится энтеродез – препарат, обладающий дезинтоксикационными свойствами, восстанавливающий почечный кровоток и увеличивающий объем выделяемой мочи.
- Пациентом выпивается сорбент в таблетках или в виде порошков для дополнительного всасывания и выделения продуктов метаболизма.
- Используются противоазотемические медикаменты – средства, способствующие выведению мочевины (Хофитол, Леспенефрил).
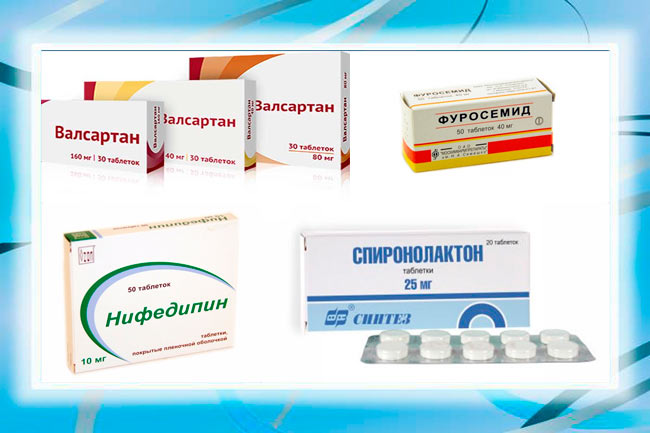
Для устранения симптоматической или идиопатической артериальной гипертензии врачи рекомендуют пить такие группы препаратов, как:
- ингибиторы АПФ (Каптоприл, Эналаприл),
- бета-адреноблокаторы (Пропранолол, Метапролол),
- сартаны или блокаторы рецепторов к ангиотензину (Валсартан, Лозартан),
- блокаторы кальциевых каналов (Нифедипин),
- диуретики (Фуросемид, Спироналактон).
На последних стадиях почечной недостаточности показан плазмаферез и диализ – очищение крови от токсинов с помощью специальной установки с фильтром.
Стоит обратить свое внимание на то, что гомеопатия признана лженаукой, все предлагаемые в аптеках гомеопатические средства, якобы воздействующие на мочевыделительную систему, на самом деле никак не воздействуют на органы.
ВАЖНО! Самостоятельно дома лечить заболевание запрещено! Все лекарственные препараты должны назначаться врачом с учетом возраста пациента, индивидуальных особенностей организма и течения патологии.
Народными средствами
В некоторых источниках указываются народные методы лечения данного заболевания. В этих целях используют:

- отвар из корня лопуха,
- гранатовый сок,
- чай из кукурузных рылец,
- настои из хвоща, листьев брусники, льна, череды и других трав.
ВАЖНО! Все народные методы не обладают должной эффективностью, для того чтобы игнорировать прием лекарственных средств. Не стоит полностью доверять свое здоровье рецептам, описанным на многих сайтах.
Диета
Как при любом другом заболевании, при острой или хронической почечной недостаточности врач назначает специализированную диету. Принципами питания в данном случае будут являться:

- употребление продуктов с низким содержанием белка,
- повышенная калорийность блюд за счет простых и сложных углеводов в соответствии с энергетическими потребностями организма,
- ограничение потребления поваренной соли, воды, фосфатов,
- контроль концентрации калия в пище при гиперкалиемии.
Количество тех или иных продуктов на столе больного будет зависеть от того, какого микроэлемента ему на данный момент не хватает. Например, при недостатке калия рацион должен в большем объеме содержать сухофрукты, орехи, а при дефиците магния стоит сделать акцент на свежих овощах, фруктах, злаковых культурах.
Как оценивается прогноз для здоровья и жизни человека?

Прогноз заболевания ставится в индивидуальном порядке с учетом течения патологии, наличия факторов риска и времени, потраченного на диагностику и лечение пациента.
Согласно статистике при тяжелом течении ОПН погибают от 25 до 50% больных, основной причиной является кома или сепсис – синдром системной воспалительной реакции. Если на начальных стадиях был быстро поставлен диагноз и проведены все основные лечебные мероприятия, вероятность полного восстановления работы почки составляет 90%.
При хронической форме до конца вылечить человека практически невозможно. С помощью медикаментов, процедур врач способен лишь улучшить состояние больного, откорректировать функциональную активность организма.
Профилактика почечной недостаточности включает следующие рекомендации:

- отказ от вредных привычек,
- правильное питание,
- своевременное лечение заболеваний,
- регулярное прохождение диспансеризации,
- использование лекарственных препаратов согласно инструкции по применению.
Главное, не запускать собственное здоровье, не относиться халатно к самому себе и сразу же обращаться к специалисту при появлении каких-либо симптомов.